HNO, Atemwege und Lunge
Hintergrundwissen HNO, Atemwege und Lunge
Anwendungen im Gehörgang
Ohrentropfen
Beim Einträufeln von Ohrentropfen zu Hause sollte nach Möglichkeit eine zweite Person helfen. Diese zieht die Ohrmuschel vorsichtig nach hinten und oben (bei Kleinkindern nach hinten und unten), um den äußeren Gehörgang zu begradigen. Während des Einträufelns liegt der Betroffene am besten auf der Seite und bleibt auch im Anschluss noch einige Minuten liegen.
Ohrensalben
Ohrensalbe trägt normalerweise nur der Arzt unter ohrmikroskopischer Kontrolle im Gehörgang auf. Als Patient sollte man sie allenfalls im Eingangsbereich des Gehörgangs selbst anwenden.
Kalte Arzneimittel können Schmerzen und Schwindel hervorrufen (durch temperaturbedingte Reizung des Gleichgewichtsorgans im Innenohr). Wenn das Fläschchen oder die Tube vor der Anwendung eine Zeitlang in der Hand gehalten werden, wärmen sie sich auf eine angenehme Temperatur auf.
Es ist nicht immer sinnvoll, anschließend Watte in den Gehörgang zu stecken, da dadurch eine feuchte Kammer mit idealen Bedingungen für Bakterien und Pilze entstehen kann. Die Packungsbeilage des Arzneimittels enthält in der Regel genaue Anweisungen.
Reinigung des Gehörgangs
Der Gehörgang reinigt sich selbstständig, d. h. normalerweise sorgen die anatomische Form des Gehörgangs und die Kaubewegungen des Menschen dafür, dass das Ohrenschmalz nach außen transportiert wird. Eine Reinigung mit Wattestäbchen (Q-Tips®) drückt das Ohrenschmalz eher tiefer ins Ohr hinein und ist deshalb kontraproduktiv. Die Wattestäbchen können sogar Verletzungen und Entzündungen hervorrufen oder das Ohrenschmalz zu einem Pfropf zusammenschieben. Wenn überhaupt, sollten sie nur am Eingang des Gehörgangs angewendet werden. Auch eine Reinigung mit Meerwassersprays (z. B. Audispray®) wird von HNO-Ärzten nicht empfohlen.
Asthma-Inhalationstherapie
Die Inhalation von Medikamenten, das „Asthmaspray“ ist unverzichtbarer Teil der Asthmatherapie. Bei ihm gelangen die Wirkstoffe über das Einatmen des Aerosols, also des Gases mit den darin gelösten Schwebstoffen, sofort in die Lunge und können dort direkt ihre Wirkung entfalten. Der Organismus wird auf diese Weise kaum belastet, da nur kleine Mengen der Wirkstoffe in die Blutbahn gelangen. Die Gefahr, dass es etwa bei Anwendung von inhalierbarem Kortison zu den ganzen Körper betreffenden unerwünschten Wirkungen kommt, ist also gering. Die Inhalation des Aerosols bedarf einer gewissen Übung, da andernfalls lediglich der Mund – und Rachenbereich mit dem Medikament benetzt wird. Unterschieden werden:
- Treibgasbetriebene Dosieraerosole: Bei Dosieraerosolen ist der Wirkstoff in einem Treibgas gelöst. Erfolgt die Freisetzung des Aerosols mit der Hand, muss gleichzeitig mit der Auslösung des Sprühstoßes tief eingeatmet werden, sonst verpufft der feine Nebel in der Luft. Bei atemzugsgesteuerten Systemen löst die Einatmung den Sprühstoß aus – das separate Auslösen per Hand entfällt.
- Pulverinhalatoren: Bei einem Pulverinhalator wird der Wirkstoff als fein gemahlenes Pulver und ohne zusätzliche Treibmittel freigesetzt (Trockeninhalation). Das Medikament wird mithilfe des eigenen Atemzugs inhaliert. Damit muss die Auslösung des Sprühstoßes mit der Atmung nicht mehr koordiniert werden. Pulverinhalatoren sind in der Anwendung leichter als Dosieraerosole. Es gibt nicht auffüllbare Einzeldosissysteme und Pulverinhalatoren, die mehrmals aufgefüllt werden können.
Die besten Therapieerfolge bei Asthma werden erzielt, wenn konsequent auch in anfallsfreien Perioden inhaliert und die Technik des Inhalierens fehlerfrei beherrscht wird. Hierfür empfiehlt sich die Teilnahme an einer Asthmaschulung.
Als zusätzliche Inhalationshilfe für die Anwendung von Sprays kann ein Spacer verwendet werden. Das ist eine röhrenförmige Plastikkammer, die dem Mundstück des Asthmasprays aufgesetzt wird und das Aerosol aufnimmt, bevor es dann vom Sprühstoß unabhängig eingeatmet werden kann. Spacer erleichtern die korrekte Anwendung von Sprays besonders für Kinder und ältere Menschen, denen die gleichzeitige Koordination der tiefen Einatmung mit dem ausgelösten Sprühstoß oft schwerfällt.
Aufbau des Ohrs und Funktion des Gehörs
Außenohr
Von außen sind lediglich das äußere Ohr und der Eingang zum Gehörgang sichtbar, Mittel- und Innenohr befinden sich im Inneren des Kopfs. Zum äußeren Ohr zählen die knorpelige Ohrmuschel (Aurikula) und der trichterförmige äußere Gehörgang, der teils aus Knorpel, teils aus Knochen besteht. Die Ohrmuschel ist bei jedem Menschen individuell geformt. Ihre Form sorgt dafür, dass der Schall – je nachdem, aus welcher Richtung er kommt – mit einer leichten Verzögerung weitergeleitet wird. Auf diese Weise können wir auseinanderhalten, ob ein Geräusch z. B. von oben oder unten kommt. Am unteren Ende der Ohrmuschel befindet sich das fleischige Ohrläppchen (Lobulus). Da das Ohrläppchen gut durchblutet, aber kaum schmerzempfindlich ist, werden hier oft einzelne Bluttropfen für Laboruntersuchungen entnommen.
Der äußere Gehörgang hat eine Länge von 2–2,5 cm und einen Durchmesser von etwa 7 mm. Er ist mit Haut ausgekleidet, deren Schweiß- und Talgdrüsen das Ohrenschmalz (Zerumen) bilden. Dieses befeuchtet die Gehörgangshaut und schützt den Gehörgang vor Wasser, Krankheitserregern und Insekten.
Mittelohr und Trommelfell
Das Trommelfell, eine hauchdünne bewegliche Membran (etwa 0,8 cm2 groß), bildet die Grenze zwischen dem äußeren Ohr und dem Mittelohr. Es verschließt das Mittelohr nach außen und schützt es vor Schmutz, Krankheitserregern und mechanischen Schäden. Außerdem gerät das Trommelfell durch den eintreffenden Schall in Schwingung und leitet ihn weiter.
Im Mittelohr befindet sich die Paukenhöhle, ein mit Luft gefüllter Hohlraum zwischen Trommelfell und Innenohr. In der Paukenhöhle sitzt eine Kette aus drei winzigen beweglichen Gehörknöchelchen: Hammer, Amboss und Steigbügel. Die Knöchelchen sind mit dem Trommelfell verwachsen und übertragen dessen Schwingungen durch das ovale Fenster an das Innenohr weiter, wo das eigentliche Hörorgan sitzt. Die Paukenhöhle ist über die Ohrtrompete (Eustachische Röhre, Tuba auditiva) direkt mit dem Rachen verbunden. Mittelohr und Ohrtrompete sind wie der Rachenraum mit einer Schleimhaut ausgekleidet. Die Ohrtrompete öffnet sich beim Schlucken und Gähnen und sorgt für die Belüftung des Mittelohrs und den Druckausgleich zwischen Mittelohr und Nasen-Rachen-Raum (z. B. im Flugzeug). Außerdem steht die Paukenhöhle in Verbindung mit dem Warzenfortsatz (Mastoid) des Schläfenbeins, der hinter der Ohrmuschel im Schädelknochen liegt und mit Schleimhaut ausgekleidete luftgefüllte Hohlräume enthält. Sie sind hohl, um Knochenmasse und damit Gewicht zu sparen. Der Warzenfortsatz ist von außen hinter der Ohrmuschel ertastbar.
Innenohr
Das Innenohr liegt in einem stark verzweigten Hohlraumsystem innerhalb des Felsenbeins, das ebenfalls zum Schläfenbein gehört. Es wird daher auch als knöchernes Labyrinth bezeichnet. Es besteht aus drei Abschnitten: dem Vorhof (Vestibulum), den Bogengängen (Canales semicirculares) und der Hörschnecke (Cochlea).
Im Vorhof und den drei Bogengängen sitzt das Gleichgewichtsorgan (Vestibularorgan). Es dient zusammen mit z. B. den Augen der Orientierung im Raum, der Aufrechterhaltung von Kopf- und Körperhaltung und der Blickstabilisierung bei Kopfbewegungen.
Die spiralförmigen Windungen der knöchernen Schnecke sind mit einer Flüssigkeit gefüllt, der Perilymphe. Zwischen den Windungen verläuft, durch eine hauchdünne Membran getrennt, ein zartes Schlauchsystem, das mit Endolymphe gefüllt ist. In ihm befindet sich das eigentliche Hörorgan (Corti-Organ).
Die Umwandlung von Schall und Bewegung in Nervenimpulse findet beim Hör- und beim Gleichgewichtsorgan nach demselben Muster statt: Beide besitzen Sinneszellen, von denen aus feine Härchen in die Flüssigkeit ragen. Sie biegen sich bei Bewegungen der Endolymphe und wandeln so mechanische Impulse in Nervensignale um. Diese Signale werden von Fasern des Hör- und Gleichgewichtsnervs (VIII. Hirnnerv, Nervus vestibulocochlearis) an das Gehirn weitergeleitet.
Tonwahrnehmung und Lautstärke
Schall überträgt sich wellenförmig durch Schwingungen in der Luft. Die Anzahl der Schwingungen pro Sekunde nennt man die Frequenz eines Tons, sie wird in Hertz (Hz) gemessen. Die Frequenz bestimmt die Wahrnehmung der Tonhöhe: Schallwellen mit einer niedrigen Frequenz nehmen wir als tiefe Töne wahr, hohe Frequenzen als hohe. Der für Menschen hörbare Bereich des Frequenzspektrums liegt je nach Alter zwischen 16 und 20 000 Hz, menschliche Sprache zwischen 750 und 3 000 Hz.
Neben der Frequenz ist auch der Schalldruck, das Ausmaß der Schwingung entscheidend, er ergibt die Lautstärke und wird in Dezibel (dB) gemessen. Bei 0 dB wird ein Geräusch von Gesunden gerade noch wahrgenommen. Der Schalldruckpegel wächst logarithmisch – einen Zuwachs von 10 dB empfinden wir in etwa als Verdoppelung. Zu hoher Schalldruck erzeugt Schmerzen und Unwohlsein, die Schmerzschwelle liegt bei ~ 125 dB. Eine hohe Lärmbelastung führt bereits nach relativ kurzer Zeit zu bleibenden Hörstörungen (Innenohrschwerhörigkeit).
Beim menschlichen Gehör wird der Schall sowohl über den Gehörgang und das Mittelohr durch Luftschwingungen (Luftleitung) als auch durch Schwingung des Schädelknochens (Knochenleitung) an das Innenohr weitergeleitet.
Aufbau und Funktion der Atemwege
Bei allen Stoffwechselvorgängen im Körper wird Sauerstoff (O2) verbraucht und Kohlendioxid (CO2) freigesetzt. Die Lunge sorgt dafür, dass der notwendige Sauerstoff im Lungengewebe von der Atemluft ins Blut übergeht und das überschüssige Kohlendioxid an die Ausatemluft abgegeben wird.
Die Lunge füllt den Brustkorb nahezu vollständig aus. Rechte und linke Lunge umschließen das Mediastinum – also den Raum, der Herz, große Gefäße, Lymphknoten, Speiseröhre, Luftröhre und Nervenstränge beinhaltet. Das Zwerchfell, eine muskulär-bindegewebige Kuppel, die den Bauchraum überwölbt und vom Brustraum abtrennt, sorgt zusammen mit der Zwischenrippenmuskulatur für die Atembewegungen. Die Luft strömt durch den Nasen- und Rachenraum zum Kehlkopf, gelangt dann in die Luftröhre (Trachea), die durch 16–20 hufeisenförmige Knorpelspangen versteift wird. Die Luftröhre spaltet sich hinter dem Brustbein an der Gabelungsstelle (Bifurkation) in den linken und rechten Hauptbronchus, die sich nach wenigen Zentimetern in die jeweiligen Lappenbronchien verzweigen.
Wie Äste an einem Baum teilen sich die Bronchien immer weiter auf und werden dabei immer dünner. Hatte der „Stamm“ – die Luftröhre – noch einen Durchmesser von 20 mm, weisen die „kleinen Äste“, die Bronchiolen, nur noch einen Durchmesser von 0,4 mm auf. Sie teilen sich noch einige Male, bis sie in den Lungenbläschen (Alveolen) enden. Ein dichtes Netz aus elastischen Fasern und feinsten Blutgefäßen umspannt die Lungenbläschen. Auf dem Weg durch die Atemwege, vorbei an Nase, Luftröhre und dem „Bronchialbaum“, wird die Luft angewärmt und befeuchtet.
Lungengefäße
Die Lungenschlagader (Arteria pulmonalis) entspringt dem rechten Herzen und bringt sauerstoffarmes Blut in die Lungen. Sie teilt sich nach ihrem Abgang aus der rechten Hauptkammer des Herzens in immer feinere Gefäße auf. Die kleinsten Blutgefäße (Lungenkapillaren) sind nur durch eine dünne Membran von den Lungenbläschen getrennt, sodass Sauerstoff und Kohlendioxid leicht zwischen Lungenbläschen und den Lungenkapillaren ausgetauscht werden können. Das mit Sauerstoff angereicherte Blut fließt über die rechte und linke Lungenvene (Vena pulmonalis) in den linken Herzvorhof und in die Hauptkammer des Herzens zurück. Von dort wird das Blut in den Körperkreislauf gepumpt.
Atemmechanik
Die Lunge ist von einer hauchdünnen Hülle, dem Lungenfell (Pleura viszeralis) überzogen. Die Innenseiten des Brustkorbs, das Zwerchfell und der mittlere Brustraum sind vom Rippenfell (Pleura parietalis) bedeckt. Beide „Felle“, dünne Blätter vergleichbar einer Plastikfolie, werden als Pleurablätter und zusammen als Brustfell (Pleura) bezeichnet. Sie sind nur durch einen dünnen Spalt voneinander getrennt. Die im Spalt vorhandene Flüssigkeit sorgt dafür, dass die Pleurablätter problemlos gegeneinander gleiten. In diesem Pleuraspalt (Brustfellhöhle) herrscht ein leichter Unterdruck (intrapleuraler Druck), sodass die Lunge passiv den Bewegungen des Brustkorbs folgen muss.
Bei der Einatmung zieht sich der Zwerchfellmuskel zusammen und senkt sich ab. Gleichzeitig heben die Zwischenrippenmuskeln die Rippen an. Dadurch vergrößert sich das Volumen des Brustkorbs und die Lunge wird passiv ausgedehnt. Durch den entstandenen Unterdruck strömt die Einatemluft durch die Luftröhre (Trachea) in das Lungengewebe. Die elastischen Fasern der Lunge werden dabei wie ein Gummiband gedehnt. Entspannt sich nun das Zwerchfell wieder und hebt sich damit an, wird die Lunge zusammengepresst und die elastischen Fasern ziehen sich wieder zusammen. Dies ist der Ausatemvorgang und so wird die kohlendioxidreiche Ausatemluft an die Umgebung abgegeben.
Ein Erwachsener atmet etwa 12–16 Mal pro Minute und hat in Ruhe ein Atemzugvolumen von ~ 0,5 l (die in Ruhe ein- und ausgeatmete Luft). Das macht ein Atemminutenvolumen von 6–10 l pro Minute. Bei körperlicher Arbeit kann das Atemminutenvolumen um ein Mehrfaches bis auf 20 l pro Minute erhöht sein.
Aufbau und Funktion des Kehlkopfs
Der Kehlkopf (Larynx) liegt vorne im Hals und bildet als Teil des Atemtrakts den Übergang zur Luftröhre. Er besteht aus drei großen Knorpeln – dem Schildknorpel, dem Ringknorpel, und dem Kehldeckel (Epiglottis) – sowie den zwei kleineren Stellknorpeln. Von außen kann man zumindest bei Männern oft den Schildknorpel oder besser dessen vordere Ausbuchtung als Adamsapfel in der Mitte des Halses erkennen.
Der Kehlkopf hat zwei Aufgaben: Zum einen schützt er die Luftröhre vor Speisebrocken, indem er sich beim Schlucken nach vorne und oben bewegt und vom Kehldeckel verschlossen wird. Zum anderen regulieren die Stimmlippen die Atemluft und erzeugen durch ihre Schwingungen die Stimme.
An seine Grenzen kommt der Kehlkopf beim Versuch, gleichzeitig zu essen und zu reden: Dann kann es passieren, dass kleine Speise- oder Flüssigkeitsreste die Schleimhaut des Kehlkopfs berühren, was stärksten Hustenreiz auslöst. Dass nennenswerte Essensmengen oder Erbrochenes durch An- oder Einatmen in die Bronchien gelangen, ist jedoch selten und passiert nur bei Bewusstlosen, z. B. im Rahmen einer Narkose, im Alkoholrausch oder bei Kleinkindern. Wenn dies passiert, können flüssige Essensreste oder das Erbrochene aber gefährliche Lungenentzündungen auslösen (Aspirationspneumonie). Dies ist der Grund, weshalb bei einer geplanten Vollnarkose der Patient einen leeren Magen haben muss. Passieren größere Nahrungsbrocken wie z. B. Erdnüsse den Kehlkopf, bleiben sie meist in einer der beiden Hauptbronchien hängen und werden endoskopisch mit einer Fasszange herausgezogen.
Die Stimme entsteht, indem der Luftstrom der Ausatemluft beim Passieren der Stimmritze (Glottis) in Schwingung versetzt wird. Die Stimmritze wird beidseits durch die schwingungsfähigen Stimmlippen (Stimmbänder) begrenzt, die die Stimmritze unterschiedlich weit verschließen. Die Frequenz, mit der die Luft die Stimmbänder zum Schwingen bringt, bestimmt die Tonhöhe. Ihre Lautstärke erhält die Stimme, indem sie in den Resonanzräumen von Lunge und Nasennebenhöhlen verstärkt wird. Von Brustresonanz oder Bruststimme spricht man, wenn die Resonanz der Lunge dominiert. Sie macht die Stimme getragener und dunkler als die Kopfresonanz oder Kopfstimme. Die Stimmgebung (Phonation) selbst geschieht durch ein kompliziertes Zusammenspiel von drei die Stimmritze verschließenden und einem die Stimmritzen öffnenden Muskel. Dadurch wird der Spalt der Stimmritze auf tausendstel Millimeter genau eingestellt und vorgespannt. Beim Verschluss der Stimmritze entstehen Knacklaute.
Beeinflusst durch hormonelle und Stoffwechseleinflüsse unterliegt die Stimme im Lauf des Lebens Veränderungen, wie z. B. dem Stimmbruch.
Aufbau und Funktion von Mund und Rachen
Die Mundhöhle ist die erste Station des Verdauungstrakts. Sie dient der Aufnahme der Nahrung und deren Vorbereitung für weitere Verdauungsprozesse. Der anschließende Rachen (Pharynx, Schlund) verbindet die Mundhöhle mit der Speiseröhre sowie die Nasenhöhle mit der Luftröhre.
Mundhöhle
Die Mundhöhle besteht aus dem Mundhöhlenvorhof (das ist der Raum zwischen den Wangen, Lippen und Zähnen) und der eigentlichen Mundhöhle (Cavum oris). Begrenzt wird sie an den Seiten durch die Zähne, nach oben durch den harten und weichen Gaumen und nach unten durch die Zunge und die Mundbodenmuskulatur. Der harte Gaumen macht die vorderen zwei Drittel des Gaumens aus. Er besteht aus miteinander verbundenen Knochen des Oberkiefers und des Gaumenbeins und ist mit Schleimhaut ausgekleidet. Die Schleimhaut wird längs von der Gaumennaht und quer von mehreren Gaumenkämmen durchzogen, an denen die Zunge die weiche Nahrung zerdrückt. Der weiche Gaumen im hinteren Drittel besteht aus den beiden Gaumensegeln, zwischen denen das Gaumenzäpfchen sitzt.
Rachen
Der Rachen ist ein aus drei Etagen bestehender Muskelschlauch. Das obere Drittel bildet der Nasenrachen (Nasopharynx, Epipharynx), in den die Öffnungen der Nasenhöhle und der Ohrtrompeten münden. In der Mitte befindet sich der Mundrachen (Oropharynx, Mesopharynx), der über eine weite Öffnung mit der Mundhöhle verbunden ist. Das untere Rachendrittel bildet der Kehlkopfrachen (Laryngopharynx, Hypopharynx). Die Wege von Nahrungsbrei und Atemluft trennen sich am unteren Ende des Kehlkopfrachens, wo sich Speiseröhre (weiterer Weg für den Nahrungsbrei) und Kehlkopf (weiterer Weg der Atemluft) anschließen.
Mandeln
Mundhöhle und Rachen beherbergen die Mandeln (Tonsillen), die zum lymphatischen Rachenring gehören und wesentlich an der Abwehr von Krankheitserregern beteiligt sind. Rachen, Mandeln und Mundhöhle sind von einer Schleimhaut überzogen, die an den stark durchbluteten Lippen (daher die roten Lippen) in die äußere Gesichtshaut übergeht.
Zu den Mandeln gehören die paarigen Gaumenmandeln (Tonsilla palatina), die sich am Übergang zwischen Mundhöhle und Rachen befinden, außerdem die im Nasenrachen gelegene Rachenmandel (Tonsilla pharyngea) und die Zungenmandel (Tonsilla lingualis) am Zungengrund.
Aufbau und Funktion von Nase und Nasennebenhöhlen
Nase
Die Form der äußeren Nase wird durch das Nasengerüst (Nasenpyramide) gebildet. Dieses besteht im Wesentlichen aus dem knöchernen Nasenbein, das den oberen Teil des Nasenrückens bildet, sowie den knorpeligen seitlichen Begrenzungen der Nase und den knorpeligen und knöchernen Abschnitten der Nasenscheidewand (Septum nasi).
Nasenhöhle
Die Nasenhöhle (Cavum nasi), der Innenraum der Nase, wird durch die Nasenscheidewand in eine rechte und linke Hälfte getrennt. Jede dieser Hälften besteht aus einem Nasenvorhof und einer Nasenhaupthöhle. An den Seitenwänden der beiden Nasenhaupthöhlen entspringen je drei knöcherne Vorwölbungen, Nasenmuscheln (Conchae) genannt. Beim Einatmen gelangt die Luft über die Nasenlöcher zunächst in den Nasenvorhof, dann in die Nasenhaupthöhle und von dort über die hinteren Nasenöffnungen (Choanae) in den Rachenraum und weiter in die unteren Atemwege.
Die Nasenhöhle hat folgende Hauptfunktionen, sie:
- Bereitet die Atemluft für die unteren Atemwege vor, indem sie sie erwärmt, vorreinigt und befeuchtet
- Beherbergt den Geruchssinn
- Gibt der Stimme Resonanzraum.
Nasennebenhöhlen
Die Nasennebenhöhlen (NNH, Sinus paranasales) sind luftgefüllte Räume. Sie befinden sich in den die Nase umgebenden Knochen. Nasennebenhöhlen und Nasenhöhle sind über enge Öffnungen (Ostien) miteinander verbunden. Die Nasennebenhöhlen dienen zur Gewichtsverminderung der Schädelknochen sowie als Resonanzraum für den Klang der Stimme.
Nasenhöhle und Nasennebenhöhlen sind mit einer speziellen Schleimhaut (Mucosa) ausgekleidet, die mit Flimmerhärchen (Cilien) besetzt ist. Diese bewegen sich zeitversetzt (wie ein Weizenfeld im Wind) und transportieren den aufliegenden Schleim in Richtung Nasenrachenraum. Dadurch werden Schadstoffe und Krankheitserreger verschluckt und im sauren Milieu des Magens unschädlich gemacht.
Das medizinische Fachgebiet Hals-Nasen-Ohren-Heilkunde
Neben den Bereichen Hals, Nase und Ohren, die der Name des Fachgebiets widerspiegelt, behandeln Hals-Nasen-Ohren-Ärzte Erkrankungen der Nasennebenhöhlen, der Mundhöhle, des Rachens sowie der oberen Luft- und Speiseröhre. Die Übergänge zu anderen Fachgebieten sind fließend, so sind z. B. auch Zahnärzte für die Mundhöhle zuständig.
Traditionell gehört außerdem auch die Behandlung von Störungen der akustischen Kommunikation zur Hals-Nasen-Ohren-Heilkunde (HNO, Oto-Rhino-Laryngologie). Die Pädaudiologie beschäftigt sich mit der Empfangsseite, also mit der akustischen Wahrnehmung und speziell mit Hörstörungen im Kindesalter. Die Phoniatrie (wörtlich: Stimmheilung) dagegen umfasst die Senderseite, also Störungen des Stimm- und Sprachsystems sowie des Schluckens. Seit 1992 gibt es eine spezielle Ausbildung zum Facharzt für Sprach, Stimm- und kindliche Hörstörungen (anfangs noch Facharzt für Phoniatrie und Pädaudiologie).
Phoniater arbeiten eng mit Logopäden zusammen, ihre Arbeitsteilung funktioniert ähnlich der zwischen Orthopäden und Krankengymnasten: Logopäden sind vor allem therapeutisch tätig und helfen den Patienten mit praktischen Übungen.
Wenn ein Patient ein Hörgerät benötigt, übernimmt entweder der verordnende Arzt oder ein Hörgeräteakustiker die Auswahl eines geeigneten Geräts und seine Anpassung an den Patienten. Nach der Meisterprüfung dürfen Hörgeräteakustiker sich selbstständig machen. Manche Hörgeräteakustiker haben zusätzlich eine Fortbildung zum Pädakustiker absolviert – dieser Begriff ist jedoch nicht geschützt und keine Garantie dafür, dass der Betrieb über ausreichende Erfahrung mit hörgeschädigten Kindern verfügt.
Das medizinische Fachgebiet Lungenheilkunde
Die Lungenheilkunde (Pulmonologie, Pulmologie oder Pneumologie) ist ein Teilgebiet der Inneren Medizin, das sich mit Diagnose und Therapie von Erkrankungen der Lunge und des Bronchialsystems befasst. Der Lungenfacharzt (Pulmologe) betreut vor allem Patienten mit Lungenkrankheiten wie Asthma sowie allen anderen Erkrankungen der oberen und unteren Atemwege. Akute Erkrankungen werden meist vom Hausarzt oder Internisten behandelt. Sollte dort die Therapie nicht zu ausreichender Besserung der Beschwerden führen, wird vom niedergelassenen Lungenfacharzt genauer diagnostiziert und weiterbehandelt oder es erfolgt gleich eine stationäre Einweisung in eine Klinik, manchmal sogar in eine Lungenfachklinik.
Die Thoraxchirurgie ist zuständig für alle operativen Eingriffe an Lunge und Herz, für die der Brustkorb geöffnet werden muss, wie z. B. die Entfernung eines tumorbefallenen Lungenlappens.
Hustenstiller und Hustenlöser
Sowohl gegen trockenen Reizhusten, wie er zu Beginn einer Erkältung vorherrscht, als auch zum Lösen des zähen Schleims, der einige Tage später dominiert, gibt es Medikamente.
Hustenstiller (Antitussiva)
Trockener Husten kann vor allem nachts sehr belastend sein. Abhilfe versprechen Hustenstiller (Antitussiva): Medikamente mit verschiedener Wirkweise, die den Hustenreiz abschwächen. Es gibt stärker wirksame rezeptpflichtige und schwächer wirksame rezeptfreie Hustenstiller. Außerdem kommen pflanzliche Mittel zum Einsatz, die die oberen Atemwege mit einem Schutzfilm auskleiden, der den Husten lindert.
Die Einnahme von Hustenstillern ist vor allem abends sinnvoll, um einen ruhigen Nachtschlaf zu erzielen. Bei „lockerem“, also schon „produktivem“ Husten sollte man jedoch besser auf sie verzichten. Denn Schleim bildet einen guten Nährboden für Bakterien, daher ist es besser, möglichst viel davon abzuhusten, statt den Hustenreiz zu unterdrücken.
Die rezeptpflichtigen Hustenstiller wirken am stärksten und sind in der Regel gut verträglich; man sollte sie dann anwenden, wenn der Husten sehr quälend ist, schmerzt und vom Schlafen abhält:
Codein (Codyl®) und Dihydrocodein (Paracodein®) unterdrücken den Hustenreiz, der vom Gehirn ausgeht, dämpfen aber auch den Atemantrieb, weswegen sie bei Lungenkrankheiten (z. B. Asthma) nicht eingenommen werden dürfen. Sie gehören zur Gruppe der Opioide und zählen deshalb zu den verschreibungspflichtigen Betäubungsmitteln. Sie machen müde, können das Reaktionsvermögen einschränken und verursachen in höheren Dosen Verstopfung. Sie sollten nicht mit Alkohol, Antihistaminika oder Schlafmitteln kombiniert werden, da sich dadurch die atemdämpfende und müdemachende Wirkung verstärkt. Insbesondere bei längerer und hoher Dosierung machen Codein und Dihydrocodein abhängig. Sie sollten daher nur kurzzeitig und niedrig dosiert eingenommen werden. Für Menschen mit Suchtprobleme sind sie nicht geeignet.
Die frei verkäuflichen Hustenstiller sind in ihrer Wirkstärke den rezeptpflichtigen Hustenstillern deutlich unterlegen. Ob sie aus wissenschaftlicher Sicht überhaupt wirksam sind, wird unterschiedlich beurteilt. Viele Betroffene machen aber gute Erfahrung mit ihnen.
Dextromethorphan (Hustenstiller-ratiopharm®) ist vergleichsweise wirksam und wird häufig empfohlen, kann aber erst ab 12 Jahren angewendet werden. Es ist chemisch ähnlich aufgebaut wie die rezeptpflichtigen Hustenstiller, beeinträchtigt aber das Reaktionsvermögen nicht so sehr, weil es nicht an Opioid-Rezeptoren bindet. Als Nebenwirkungen treten gelegentlich Müdigkeit, Schwindel, Magen- und Darmbeschwerden auf.
Pentoxyverin (Silomat gegen Reizhusten Pentoxyverin Tropfen) hat neben der hustenstillenden Wirkung auch noch einen leicht bronchienerweiternden Effekt. Nebenwirkungen sind Oberbauchschmerzen, Übelkeit und Erbrechen, Durchfall sowie Müdigkeit.
pflanzlichen Hustenstiller z. B. Spitzwegerich (Tetesept Husten Saft®), Isländisch Moos oder Eibischwurzel wirken beruhigend, indem sie einen schützenden Schleimfilm über die gereizte Atemwegsschleimhaut legen. In Form von Lutschpastillen (z. B. Isla-Moos-Pastillen®) hüllen sie die Hustenrezeptoren des Rachens in ein Speichel-Sirup-Gemisch und dämpfen so während ihrer Verweildauer im Mund gut den Hustenreiz.
Ansonsten lindert auch das Anfeuchten der Atemluft den Hustenreiz. Effektiv ist das mehrmals tägliche Inhalieren. Um die Bronchien zu erreichen, sind die Tröpfchen jedoch nicht fein genug. Dafür benötigt man einen speziellen Ultraschall- oder Düsenvernebler, der feine Tröpfchen erzeugt. Diese gelangen bis in die Bronchien und lösen auch dort den festsitzenden Schleim. Auch Medikamente lassen sich so bis in die unteren Atemwege befördern.
Ein oft wirksamer Inhalationszusatz ist die physiologische Kochsalzlösung. Dazu versetzt man ½ l Wasser mit 1 gestrichenen TL Kochsalz (~ 5 g = 1 %ige Lösung), bringt das Salzwasser fast bis zum Kochen und inhaliert dann so heiß wie möglich – Vorsicht Asthmatiker: ein Asthmaanfall kann ausgelöst werden!
Die Wirkung beruht in erster Linie auf einer Befeuchtung der Nasenschleimhaut, die durch das Kochsalz intensiviert werden kann. Wer aber keinen Zusatznutzen durch den Kochsalzzusatz bemerkt, kann auch wieder auf reines Wasser zurückgreifen, entscheidend ist die möglichst hohe Inhalationstemperatur.
Eine Alternative zu Kochsalz sind ätherische Öle wie Pfefferminzöl, Eukalyptusöl oder Menthol. Sie wirken schleimlösend und keimtötend, führen jedoch leichter als Kochsalz zu Reizungen, Allergien und Atemnot. Für Asthmatiker und Kleinkinder sind sie kontraindiziert. Für größere Kinder gibt es besonders milde ätherische Öle in der Apotheke.
Schleimlöser (Expektoranzien)
Nach den ersten Tagen einer Erkältung beginnt sich der festsitzende Schleim langsam zu lösen. Jetzt gilt es Hustenstiller abzusetzen, damit das wichtige Abhusten des Sekrets nicht erschwert wird. Es werden über den Auswurf nämlich auch Krankheitserreger hinausbefördert. So wird die Gefahr verringert, dass die Erkrankung sich verschlimmert, z. B. durch hinzukommende andere Keime. Diese Selbstreinigung und das Abhusten der Bronchien unterstützen Hustenlöser (Expektoranzien), die den Schleim weiter verflüssigen.
Hustenlöser wirken dann, wenn der Flüssigkeitshaushalt des Körpers stimmt. Ihre therapeutische Wirksamkeit im Sinne einer Verkürzung der Krankheitsdauer ist zwar nicht 100 % nachgewiesen, aber dennoch werden sie gerne verwendet, da sie zumindest unterstützend wirken. Ambroxol und Acetylcystein sind die für diesen Zweck am häufigsten eingesetzten Substanzen. Daneben gibt es noch pflanzliche Hustenlöser, z. B. mit Inhaltsstoffen von Efeu oder Thymian.
- Ambroxol (Mucosolvan®) regt die Drüsenzellen der Bronchialschleimhaut an, mehr Sekret zu bilden, wodurch der Schleim verflüssigt wird. Darüber hinaus kann es Magen-Darm-Beschwerden, allergische Haut- und Schleimhautreaktionen oder Atemnot verursachen.
- Acetylcystein (Fluimucil®, ACC®), verflüssigt den Schleim, wodurch er leichter abgehustet werden kann. In seltenen Fällen führt es zu Kopfschmerzen, Ohrgeräuschen oder Magen-Darm-Beschwerden sowie allergischen Reaktionen an Haut und Atemwegen.
- Efeublätterextrakt (Prospan® Saft) setzt die Oberflächenspannung der Flüssigkeit, die die Lungenbläschen bedeckt, herab. Festsitzende Sekrete werden dadurch verflüssigt. Außerdem wirkt Efeu hustendämpfend, krampflösend und entzündungshemmend. Efeublätterextrakt ist sehr gut verträglich und hat keine bedeutenden Nebenwirkungen.
- Thymian (z. B. Aspecton®) fördert aufgrund seiner ätherischen Öle den Auswurf, indem die Lungenzellen angeregt werden, dünnflüssiges Sekret abzugeben, und die Flimmerhärchen der Atemwege sich schneller bewegen. Thymian wirkt in den Bronchien krampflösend, was zusätzlich den Hustenreiz lindern kann. Dieses Medikament sollte – wie alle ätherischen Öle – nicht bei Kindern unter 2 Jahren und nicht bei Asthmatikern angewendet werden.
Warnhinweis: Hustenstiller und Hustenlöser dürfen nicht zusammen angewendet werden, da sie sich gegenseitig in ihrer Wirkung blockieren. Beachten Sie in jedem Fall den Beipackzettel des von Ihnen gewählten Medikaments. Es gibt viele weitere Gegenanzeigen (Anwendungsverbote), z. B. für bestimmte chronisch Kranke und Schwangere.
Hörgeräte
Nach aktuellen Untersuchungen sind 18 % der Deutschen schwerhörig – Tendenz steigend. Obwohl Hörschäden weit verbreitet sind, gestehen sich viele Betroffene nur ungern ihre Hörprobleme ein und lassen sich aus Angst vor negativen Reaktionen aus dem Umfeld erst spät behandeln. Dabei ermöglichen moderne Hörgeräte bereits nach wenigen Monaten Eingewöhnungszeit eine deutlich bessere Verständigung. Und mittlerweile sind sie oft so klein und unauffällig, dass sie kaum noch stören.
Typische Bauformen von Hörgeräten
Es gibt verschiedene Typen von Hörgeräten, die alle nach demselben Prinzip funktionieren: Mikrofone empfangen den Schall aus der Umgebung, verstärken ihn pegel- und frequenzabhängig und leiten ihn über einen Lautsprecher an das Ohr weiter. Digitale Hörgeräte verfügen oft über eine Vielzahl von Funktionen, die z. B. das Telefonieren erleichtern oder die Eigengeräusche des Körpers wie Kauen, Schlucken oder Sprechen ausfiltern. Teilweise haben sie spezielle Sprach- und Situationserkennungsprogramme, unterdrücken Rückkopplungen und Mikrofonrauschen, sind fernbedienbar und kompatibel für unterschiedlichstes Zubehör. Den nötigen Strom erhält das Hörgerät über Knopfzellen; sie halten je nach Verbrauch 1–4 Wochen.
Bei Hinter-dem-Ohr-Geräten (HdO-Geräten) sitzt das eigentliche Hörgerät hinter dem Ohr und ist über einen Schallschlauch mit einem Ohrpassstück (Otoplastik) verbunden, das in das Ohr eingesetzt wird. Sie bieten die vielfältigsten Möglichkeiten, Hörschäden zu versorgen. Moderne Varianten besitzen eine Kombination aus mehreren Mikrofonen und können so die gewünschte Geräuschquelle (z. B. Sprache von vorne) gezielt verstärken und nicht erwünschte Geräusche (z. B. die Musik von hinten) reduzieren.
Bei HdO-Geräten liegen die Mikrofone (hinter dem Ohr) und der Lautsprecher (nahe des Trommelfells) weit auseinander. Dieser große Abstand ermöglicht eine hohe Verstärkung, mit der sich auch eine starke Schwerhörigkeit korrigieren lässt. Sitzen Mikrofon und Lautsprecher zu nahe beieinander, gibt es schnell störende Rückkopplungen. Ein weiterer bauartbedingter Vorteil ist, dass das Ohrpassstück nicht den kompletten Gehörgang ausfüllen muss.
Ein durchgängiges Ohrpassstück reflektiert dagegen den vom Körper selbst erzeugten Schall und erzeugt so einen dumpfen Klang. Bei leichter Schwerhörigkeit kann bei HdO-Geräten jedoch ein Stück frei bleiben (z. B. durch eine Bohrung), sodass ein Druckausgleich möglich wird und ein natürlicheres Hörgefühl entsteht. HdO-Geräte lassen sich zudem einfach reinigen und sind sehr robust – sie können z. B. schon kurz nach dem Duschen ins Ohr eingesetzt werden, auch wenn der Gehörgang noch nicht ganz trocken ist. HdO-Geräte erfordern allerdings etwas Übung beim Telefonieren, da das Mikrofon hinter dem Ohr sitzt.
Heute werden vielfach so genannte Mini-HdO-Geräte mit einer extrem kleinen Schlauchhalterung und einem offenen Ohrpassstück eingesetzt. Im-Ohr-Geräte (IO-Geräte) sitzen vollständig im Ohr und lassen sich leicht einsetzen bzw. wieder herausnehmen. Die nötige Elektronik sitzt in einem individuell angepassten Gehäuse, das in den Gehörgang gesteckt wird. Da das Mikrofon im Gehörgang sitzt, nutzen IO-Geräte die Form der Ohrmuschel für ein natürliches Richtungshören. IO-Geräte sind sehr unauffällig und eignen sich gut für Brillenträger, da der Platz hinter den Ohren frei bleibt. Ihre geringe Größe bringt jedoch auch Nachteile mit sich: In den kleinen Gehäusen hat nur eine kleine Batterie Platz, sodass auf manche Funktionen verzichtet werden muss. Außerdem sind die winzigen Mikrofon-, Hörer- und Belüftungsöffnungen schwierig zu reinigen und reagieren empfindlich auf Feuchtigkeit.
Eine Kombination aus Seh- und Hörhilfe sind die so genannten Hörbrillen, an deren Brillenbügel Hörgeräte montiert sind.
Andere Formen von Hörhilfen
Wenn das äußere Ohr bzw. der Gehörgang fehlgebildet ist, kann das Hörgerät oft nicht über ein Ohrpassstück befestigt werden. Sofern vor allem die Luftleitung gestört ist, helfen Hörgeräte, welche die Knochenleitung verstärken. Diese Hörhilfen geben den Schall in Form von Schwingungen über den knöchernen Warzenfortsatz an das Innenohr weiter. Diese Geräte heißen Knochenleitungshörgeräte (KL-Geräte).
Häufig werden Knochenleitungshörgeräte an Hörbrillen befestigt; vom Brillenbügel aus übertragen sie Vibrationen auf den Warzenfortsatz hinter dem Ohr und versetzen so über den Schädelknochen das gesamte Mittel- und Innenohr in Schwingungen. Knochenleitungshörgeräte können auch mit einer Titanschraube direkt am Knochen befestigt werden.
Zeigen gewöhnliche Hörgeräte keinen Erfolg, können Knochenleitungshörgeräte auch implantiert werden. Implantierbare Hörgeräte (Mittelohrimplantat) wie die Vibrant Soundbridge® bestehen aus einem inneren Teil, der in den Warzenfortsatz eingebaut wird, und einem äußeren Teil, der außen hinter dem Ohr getragen wird. Das Mikrofon und die Elektronik sitzen im äußeren Teil. Er wird durch einen unter die Haut implantierten Magneten gehalten oder kann auf eine Titanverankerung gesteckt werden. Der innere Teil empfängt das Signal direkt unter der Haut und leitet es über ein Kabel an den Signalgeber weiter, der die Gehörknöchelchenkette direkt bewegt (z. B. am Amboss ansetzend).
Anpassung des Hörgeräts
Die Auswahl des geeigneten Geräts richtet sich nach dem individuellen Hörbefund und den Wünschen des Patienten. Die Verordnung des Hörgeräts erfolgt durch den HNO-Arzt, anschließend übernimmt in der Regel ein Hörgeräteakustiker seine Anpassung. Die Anpassung und das Training mit dem neuen Hörgerät dauern etwa 3–4 Monate.
Ton- und Sprachaudiogramm liefern lediglich eine Empfehlung für die Auswahl des Hörgerätetyps und dessen Einstellung. So lassen sich grobe Richtwerte für die Anpassung von Frequenzen (Tonhöhen) und Dynamik (Lautstärke) ableiten, die dann an das subjektive Hörempfinden des Betroffenen angepasst werden. Dazu spielt der Arzt oder Hörgeräteakustiker dem Hörgeräteträger Klangbeispiele aus dem alltäglichen Leben vor und lässt ihn diese bewerten, bis er die Lautstärke, Klangfarbe, Sprachverständlichkeit und Störgeräusche als angenehm empfindet.
Für Kinder eignen sich ausschließlich HdO-Geräte, da ihre Ohrmuschel noch wächst und die Ohrpassstücke leichter „mitwachsen“.
Cochlea-Implantate – Hilfe für Taube
Ein Sonderfall unter den Hörhilfen ist das Cochlea-Implantat (CI-System), das sogar Tauben eine auditive Wahrnehmung ermöglicht, sofern ihr Hörnerv funktioniert. Es umgeht das geschädigte Innenohr und leitet die Höreindrücke als elektrische Impulse direkt an den Hörnerv weiter.
Das CI-System besteht aus einem inneren und einem äußeren Teil. Während einer Operation unter Vollnarkose implantiert der Arzt eine Empfangspule und einen Magneten in eine ausgefräste Mulde im Schädelknochen und führt von dort aus Elektroden in die Gehörschnecke ein. Das ist der innere Teil. Der äußere Teil besteht aus einem Mikrofon, einem Signalprozessor, der die Sprache in elektrische Impulse umwandelt und einer Sendespule. Er wird bei modernen CI-Systemen wie ein normales Hörgerät hinter dem Ohr getragen und durch den Magneten gehalten. Manche CI-Systeme verfügen über ein separates Gehäuse für den Signalprozessor, das am Gürtel getragen wird.
Die mit einem Cochlea-Implantat übermittelten Höreindrücke unterscheiden sich stark von den Sinneseindrücken eines normal Hörenden; sie sind durch die Anzahl der Elektroden stark limitiert. In speziellen Rehabilitationszentren muss deshalb geübt werden, Geräusche und Sprache wiederzuerkennen. Nach einigen Monaten Rehabilitationsbehandlung gelingt das meist so weit, dass Sprache wieder verstanden wird.
Manche Patienten erhalten nur auf einer Seite ein Implantat, manche auch beidseits. Mit zwei Implantaten gelingen das Sprachverständnis in unruhigen Situationen und das Richtungshören in der Regel besser. Der Erfolg hängt auch von der Ertaubungsdauer, der Sprachkompetenz, dem Zustand der Hörnerven und von der Motivation zum Erlernen der ungewohnten Höreindrücke (bzw. für Sprachlaute überhaupt) ab. Besonders erfolgreich verläuft die Behandlung daher bei Erwachsenen, die erst kürzlich ertaubt sind und zeitnah mit Cochlea-Implantaten versorgt wurden. Gehörlos geborene Erwachsene profitieren kaum von einer Implantatversorgung.
Inwieweit taube Kleinkinder mit Cochlea-Implantaten versorgt werden sollten, ist jedoch umstritten. Der Erfolg ist am größten, wenn sie in den ersten zwei Lebensjahren implantiert werden. Aus medizinischer Sicht ist dies das Beste. Sind die Eltern selbst gehörlos, fürchten sie jedoch oft, dass die Gebärdensprache und ihre eigene Gehörlosenkultur durch die Konzentration auf die Lautsprache an den Rand gedrängt werden. Daher wachsen diese Kinder oft bilingual auf, d. h. erlernen zuerst die Gebärdensprache und später die Lautsprache. Oft erhalten sie daher auch erst später Cochlea-Implantate.
Träger von Cochlea-Implantaten sind besonders gefährdet, an einer Mittelohrentzündung zu erkranken, aus der sich eine lebensbedrohliche Hirnhautentzündung entwickeln kann. Um dieser vorzubeugen, empfiehlt die STIKO (Ständige Impfkommission) Cochlea-Implantat-Trägern Impfungen gegen die häufigsten Erreger der Mittelohr- und Hirnhautentzündung, also Haemophilus influenzae Typ B, Streptokokken, Pneumokokken sowie Menigokokke
Leben nach der Kehlkopfentfernung
Nach einer Kehlkopfentfernung wird die Luftröhre vom Kehlkopf abgetrennt und in die Haut eingenäht. Sie erhält so eine dauerhafte Öffnung an der Vorderseite des Halses (Tracheostoma), etwa auf Höhe der Schilddrüsen. Die schwerwiegendsten Folgen für den Betroffenen sind, dass er durch die Entfernung der Stimmlippen seine Stimme verliert und auch nicht mehr riechen kann, da die Atemluft nicht mehr durch die Nase eingeatmet wird.
Stimmrehabilitation. Auf das zumindest vorübergehende Fehlen der stimmlichen Kommunikation werden Patienten und Angehörige schon im Vorfeld der Operation vorbereitet. Nach dem Eingriff beginnt die Stimmrehabilitation mit dem Ziel, dem Betroffenen eine Ersatzstimme zu verschaffen. Dafür stehen grundsätzlich verschiedene Möglichkeiten zur Verfügung, die alle in Zusammenarbeit mit einem Logopäden eingeübt werden müssen:
- Das Erlernen der Speiseröhrenersatzstimme (Ösophagusersatzstimme) kann bereits zwei Wochen nach der Operation beginnen. Hierbei lernt der Betroffene, Luft in die Speiseröhre einzuatmen und beim Herauspressen gegen Schleimhautfalten Töne zu erzeugen. Zusammen mit Sprechbewegungen im Mundbereich entstehen so Wörter und Sätze – vom physiologischen Ablauf her ist die Tonerzeugung vergleichbar mit einem Rülpsen.
- Bei Stimmprothesen (z. B. Provox®) wird zwischen Luftröhre und Speiseröhre eine Ventilprothese in Höhe des Tracheostomas platziert. Sie schafft eine Verbindung zwischen Luftröhre und Speiseröhre, verhindert aber, dass Flüssigkeits- oder Speisereste in die Luftröhre gelangen und zur Aspiration (An-/Einatmen körpereigenener Sekrete wie z. B. Mageninhalt in die Atemwege) führen. Um zu sprechen, verschließt der Betroffene beim Ausatmen das Ventil mit einem Finger und leitet so Luft in die Speiseröhre, wo wiederum die Töne erzeugt werden. Die Sprachverständlichkeit ist bei Stimmprothesen grundsätzlich besser als bei der Speiseröhrenersatzstimme.
- Eine elektronische Sprechhilfe wird meist nur vorübergehend als erste und einfachste Kommunikationsmöglichkeit eingesetzt. Sie besteht aus einem kleinen Gerät, das am Hals angesetzt wird und einen Ton erzeugt, der mit den Mundbewegungen zu hörbaren Äußerungen geformt wird. Die entstehende Stimme klingt jedoch sehr monoton und mechanisch.
Atmung. Nach Anlage des Tracheostomas ist diese Öffnung an der Vorderseite des Halses die einzige Möglichkeit für den Patienten zu atmen, eine Verlegung dieser Öffnung kann also zum Ersticken führen! Da der Mensch von Natur aus ein Nasenatmer ist und die Atemluft bei Nasenatmung durch Befeuchtung, Anwärmung und Reinigung über die Nasenschleimhaut für die tieferen Atemwege vorbereitet, kommt es bei der Umstellung auf Tracheostoma-Atmung immer zur Austrocknung der Schleimhaut in der Luftröhre mit Borkenbildung, die die Kanüle verlegen und zu akuter Atemnot führen kann. Deshalb muss nach Kehlkopfentfernung darauf geachtet werden, dass der Patient einen Ultraschallvernebler ans Bett bekommt, damit eine entsprechende Luftfeuchtigkeit der Atemluft gewährleistet ist. Auch wenn die Schleimhaut sich auf die Dauer zumindest teilweise an diese Umstellung gewöhnt, besteht auch langfristig eine erhöhte Anfälligkeit für Infektionen der tieferen Atemwege, weil die Schutzfunktionen des „Ansaugrohrs“ Nase nicht mehr gegeben sind.
Medikamente bei Asthma
Stufenschema zur Langzeittherapie des Asthmas bei Erwachsenen, nach den Empfehlungen der Arzneimittelkommission der deutschen Ärzteschaft 2001 und der Global Initiative for Asthma (GINA) 2004:
Schweregrad 1:
- gelegentlich auftretendes Asthma
- Peakflow > 80 %
- Beschwerden maximal einmal pro Woche
- nächtliche Atemnot nicht öfter als zwei mal im Monat
- Dauermedikation: in vielen Fällen keine, in Einzelfällen inhalierbares Kortison, um die Lungenfunktion und Asthmakontrolle zu erhalten
Schweregrad 2:
- leichtes anhaltendes Asthma
- Peakflow knapp oberhalb oder unterhalb 80 %
- Beschwerden weniger als einmal täglich, aber häufiger als einmal pro Woche
- nächtliche Atemnot öfter als zweimal im Monat
- Dauermedikation: inhalierbares Kortison, Alternativ: Mastzellstabilisatoren oder Antileukotrine
Schweregrad 3:
- mittelschweres Asthma
- Peakflow 60-80 %
- Beschwerden täglich und mehr als einmal wöchentlich auch nachts
- Dauermedikation: inhalierbares Kortison plus inhalierbare lang wirksame Beta-2-Symphathomimetika und/oder Theophyllin in Tablettenform
Schweregrad 4:
- schweres Asthma
- Peakflow < 60 % permanente Beschwerden
- deutliche Einschränkungen der körperlichen Aktivität
- Dauermedikation: inhalierbares Kortison in hoher Dosierung plus inhalierbare lang wirksame Beta-2-Sympathomimetika, meist auch Theophyllin und/oder Kortison als Tablette
Die Bedarfsmedikation für Anfälle sind bei allen vier Schweregraden kurz wirksame Beta-2-Sympathomimetika oder andere Bronchodilatatoren als Spray.
Zur Asthmatherapie stehen sieben Medikamentengruppen zur Verfügung, die z. T. häufig miteinander kombiniert werden. Auch wenn die konkrete Verordnung Aufgabe des Facharztes ist, lohnt es sich für Betroffene, mehr über die therapeutischen Möglichkeiten der einzelnen Medikamentengruppen zu wissen. Die folgende Aufzählung bezieht sich dabei auf das Stufenschema der GINA:
Kurz wirksame Beta-2-Sympathomimetika wie Salbutamol (z. B. Salbulair® N), Fenoterol (z. B. Berotec®) oder Terbutalin (z. B. Aerodur®) sind Bronchodilatatoren, lösen also die Verengung der Atemwege. Sie wirken einige Stunden lang; als Nebenwirkung kann es zur Beschleunigung des Herzrhythmus und schlimmstenfalls zu Herzrhythmusstörungen kommen.
Auch andere Bronchodilatatoren wie Ipratropiumbromid (z. B. Atrovent®) oder Oxitropiumbromid (z. B. Ventilat®) erweitern die Bronchien. Ihre Wirkung ist deutlich schwächer als die der Beta-2-Sympathomimetika, sie können jedoch gut mit ihnen kombiniert werden, wodurch sich deren Dosis verringert. Beispielsweise enthält Berodual® sowohl Fenoterol als auch das Anticholinergikum Ipratropiumbromid. Die Nebenwirkungen sind gering, mitunter treten Mundtrockenheit, Kopfschmerzen und Übelkeit auf.
Inhalierbares Kortison entfaltet seine Wirkung fast nur in den Atemwegen, z. B. Beclomethason (z. B. Aerobec® N, Junik®), Budesonid (Pulmicort®), Fluticason (z. B. Atemur®, Flutide®). Lediglich Pilzbefall des Mund-Rachenraums (Mundsoor) und Heiserkeit können auftreten. Durch konsequentes Mundspülen nach dem Inhalieren und Verwendung von Inhalationshilfen (Spacer) lassen sich diese jedoch minimieren. Früher wurde befürchtet, dass bei Kindern das Wachstum durch Kortison-Inhalation gebremst wird, neue Auswertungen haben ergeben, dass dieser Effekt nur vorübergehend auftritt, und die betroffenen Kinder den Größenrückstand später wieder aufholen.
Ciclesonid (Alvesco®) ist ein neues Kortison, das seltener zum Auftreten von Soor und anderen Nebenwirkungen führt, weil es erst in der Lunge aktiviert wird. Ciclesonid muss nur ein Mal täglich angewendet werden.
Mastzellstabilisatoren (Cromoglicinsäure, z. B. Cromohexal® oder Nedocromil, z. B. Halamid®) sind nebenwirkungsarme entzündungshemmende Medikamente. Ihre Wirkung ist nicht sehr stark ausgeprägt, sie können aber andere Medikamente einsparen helfen. Sie werden vorwiegend bei leichtem und (exogen-allergischem Asthma) angewendet.
Antileukotriene (Leukotrienantagonisten), z. B. Ketotifen (z. B. Zaditen®) oder Montelukast (Singulair®), werden als Tabletten eingenommen. Sie haben sich u. a. bei exogen-allergischem Asthma sowie zur Vorbeugung von Anstrengungsasthma bewährt. Antileukotriene werden in der Regel gut vertragen, allerdings spricht nur jeder zweite Asthmapatient auf diese neuartige Medikamentengruppe an.
Lang wirksame Beta-2-Sympathomimetika wirken mehr als 12 Stunden. Sie werden vor allem bei nächtlichen Asthmaanfällen oder als Zusatztherapie bei schwerem Asthma herangezogen. Sie werden inhaliert (Salmeterol, z. B. Aeromax®, Serevent® oder Formoterol, z. B. Foradil®, Oxis®) oder können auch als Tabletten eingenommen werden.
Theophyllin (z. B. Bronchoretard®, Euphylong®, Theophyllin-ratiopharm®) wirkt bereits in geringer Konzentration entzündungshemmend, erweitert die Bronchien und steigert den Atemantrieb. Es bedarf einer individuellen Dosisanpassung, da bei Überdosierung schwere Nebenwirkungen wie Krampfanfälle und Herzrhythmusstörungen (wie z. B. extreme Tachykardie), also ein viel zu schneller Herzschlag, drohen. Daher muss der Wirkstoffspiegel im Blut regelmäßig kontrolliert werden. Es wird deshalb nur noch zurückhaltend eingesetzt.
Kortison in Tablettenform (Prednisolon, z. B. Decortin H®) kommt dann zum Einsatz, wenn Kortison als Spray nicht ausreicht. Wenn möglich, bleibt es bei einer „Stoßtherapie“ über mehrere Tage, die nach einem schweren Anfall gestartet und deren Dosis von Tag zu Tag verringert wird. Nur bei schwerem Verlauf des Asthmas ist eine monatelange Einnahme unumgänglich.
Nasenmedikamente
Nasentropfen. Nasentropfen träufeln Sie am besten bei weit zurückgelegtem Kopf ein. Damit der Wirkstoff sich optimal verteilt, sollten Sie ihn anschließend hochsaugen oder den Kopf vornüber beugen und mehrmals hin und her drehen. Ziehen Sie die Pipette immer mit zusammengedrücktem Saughütchen wieder aus der Nasenöffnung, damit keine Schleimreste und Krankheitserreger in das Glasröhrchen gesaugt werden.
Nasensprays. Nasensprays verteilen den Wirkstoff durch den Luftdruck besser in der Nasenhöhle, daher ist ein Beugen und Schwenken des Kopfs nicht notwendig. Der längliche Ansatz des Sprühkopfs sollte nicht zu tief in die Nasenhöhle eingeführt werden, da es sonst zu Nasenbluten kommen kann.
Nasensalben. Nasensalben werden wie Nasentropfen bei nach hinten geneigtem Kopf mit der Tubenspitze vorsichtig auf die Nasenschleimhaut gegeben. Die Salbe wird von den Flimmerhärchen der Nasenschleimhaut automatisch weitertransportiert.
Befreien Sie die Nase vor jeder Anwendung von Medikamenten durch Naseputzen von Schleim. Nach dem Gebrauch sollten Sie die Tropfpipetten und die länglichen Ansätze von Sprühflaschen und Salbentuben abwaschen oder mit einem Papiertaschentuch abwischen.
Bei schleimhautabschwellenden Nasentropfen und -sprays kann die Wirkung erhöht werden, wenn man fünf Minuten nach Erstgebrauch die Nase schnäuzt und das Präparat erneut anwendet.
Ölige Nasensprays und -tropfen sollten nur in begründeten Ausnahmefällen nach ärztlicher Anweisung über den kürzest möglichen Zeitraum zur Anwendung kommen, da das Einatmen des Öls zu einer Lungenentzündung (Pneumonie) führen kann. Besondere Vorsicht gilt für Patientengruppen, die ein grundsätzlich erhöhtes Risiko für Lipidpneumonien aufweisen. Dazu zählen:
- Neugeborene, Säuglinge, Kleinkinder
- Liegende/bettlägerige Patienten
- Patienten mit Neigung zum Verschlucken oder unbeabsichtigten Einatmen, etwa bei Schluckstörungen, neurologischen Erkrankungen oder künstlicher Beatmung
- Patienten mit chronischen Erkrankungen des Verdauungstrakts, z. B. Aussackungen der Speiseröhre, Hiatushernie, Refluxkrankheit.
Hinweise auf eine Lipidpneumonie sind unspezifisch. Dazu zählen Husten, Kurzatmigkeit und eine mäßig erhöhte Körpertemperatur (unter 38°C). Bei entsprechenden Beschwerden nach Verabreichung eines ölhaltigen Nasenmedikaments ist die Anwendung abzubrechen und ein Arzt aufzusuchen.
Untersuchung bei Lungenerkrankungen
Trotz aller modernen Medizintechnik – die Diagnose und Verlaufsbeobachtung von Lungenerkrankungen erfordert nach wie vor neben der Krankengeschichte (Anamnese) eine sorgfältige Lungenuntersuchung.
Körperliche Untersuchung
Abhören (Auskultation). Der Arzt hört mit einem Stethoskop die Bewegung des Lungengewebes ab, während der Patient mit geöffnetem Mund tief ein- und ausatmet. Die ein- und ausströmende Luft erzeugt im Bronchialraum unterschiedliche Laute. Ebenso hört der Arzt, ob beim Gegeneinanderreiben der Pleurablätter krankhafte Geräusche auftreten (z. B. bei einer Rippenfellentzündung). Krankheiten der Lunge und beider Pleurablätter verändern die Atemgeräusche. So verursacht Luft, die durch ein Lungenödem (Flüssigkeit im Lungengewebe) strömt, Rasselgeräusche – ähnlich dem Rasseln, das entsteht, wenn über ein Trinkröhrchen Luft in ein wassergefülltes Glas gepustet wird. Bei einem Pneumothorax fehlen die Atemgeräusche auf der betroffenen Seite. Asthma und schwere Bronchitis führen durch die Verengung der Bronchien zu einem pfeifenden Atemgeräusch, vom Arzt als Giemen („Pfeifen“) oder Brummen benannt.
Abklopfen (Perkussion). Der Arzt klopft mit den Fingerkuppen den Brustkorb ab und beurteilt den Klopfschall. Über der normal luftgefüllten Lunge klingt es wie beim Klopfen auf eine Trommel. Dies wird als sonor bezeichnet. Über dem Herzen und der Leber sowie bei einem großen Pleuraerguss oder ausgedehnten Entzündungsherden ist der Klopfschall gedämpft. Bei einer größeren Luftmenge im Brustkorb, so beim Pneumothorax oder Lungenemphysem, klingt es wie beim Klopfen auf eine leere Schachtel. Dies wird als hypersonor bezeichnet. Der Arzt kann durch das Abklopfen auch die Zwerchfellbeweglichkeit einschätzen, indem er den Patienten bittet, tief ein- bzw. auszuatmen und dabei die Luft anzuhalten. Auf diese Weise diagnostiziert er auch einen Erguss zwischen Lungen- und Rippenfell, z. B. bei einer feuchten Pleuritis.
Technische Untersuchungsmethoden
Bildgebende Verfahren
Röntgenthorax (Röntgenaufnahme des Brustkorbs). Hiermit ist es dem Arzt möglich, Lungenkrankheiten zu diagnostizieren, die durch Gewebevermehrung (z. B. Lungenkrebs) oder Flüssigkeitsansammlungen (Lungenödem, Pleuraerguss) entstanden sind. Entzündliche Veränderungen zeigen sich im Röntgenbild als verdichtetes Gewebe, das im Röntgenbild heller erscheint. Bei Lungenkrankheiten mit einer Lungenüberblähung, wie z. B. beim Lungenemphysem, sind die betroffenen Bereiche im Röntgenbild dunkler.
Computertomografie des Brustkorbs (zur Technik des CT) und Kernspin des Brustkorbs (zur Technik des Kernspins) sind unerlässlich für die Tumordiagnostik und für alle nicht eindeutig diagnostizierbaren Erkrankungen von Lunge und Brustraum.
Lungenszintigrafie. Bei der Ventilationsszintigrafie (Inhalationsszintigrafie) atmet der Patient radioaktiv markiertes Edelgas (z. B. 133Xenon) ein. Der Arzt prüft, welche Abschnitte der Atemwege und Lunge nicht oder unzureichend belüftet sind. Diese Untersuchung ist bei verengten Bronchien und bei Verdacht auf Lungenembolie wichtig.
Bei Lungenembolie kommt auch die Perfusionsszintigrafie zum Einsatz. Hier spritzt der Arzt eine radioaktiv markierte Substanz in die Vene, die bei bestehender Lungenembolie das embolisierte (verschlossene) Blutgefäß nicht durchwandern kann. So findet der Arzt exakt die Stelle, an der der Embolus im Blutgefäß sitzt.
Lungenfunktionsprüfung
Die Lungenfunktionsprüfungen bzw. -tests dienen der Bestimmung von Leistung und Leistungsreserven der Lunge sowie der Diagnose und Verlaufskontrolle von Lungenerkrankungen (z. B. bei Asthma oder COPD). Auch für die Einschätzung der Operationsfähigkeit werden sie eingesetzt.
Spirometrie. Bei dieser Untersuchung atmet der Patient in das Mundstück eines Geräts, das das Volumen der ein- und ausgeatmeten Luft misst. Die Nasenlöcher sind während der Untersuchung mit einer Nasenklemme verschlossen. Zunächst werden die Atemzüge unter Ruhebedingungen, dann die Leistungsreserven der Lunge beim tiefen Ein- und Ausatmen gemessen. Als Nächstes atmet der Patient ganz tief ein und dann so schnell und heftig wie möglich wieder aus. Die Luftmenge, die unter diesen Bedingungen in der ersten Sekunde ausgeatmet wird, heißt Einsekundenkapazität (FEV1, forciertes exspiratorisches Volumen, beschleunigtes Ausatemvolumen). Sie sollte mehr als 70 % der Vitalkapazität betragen, demjenigen Atemvolumen, das nach maximaler Einatmung maximal ausgeatmet werden kann.
Im Bronchospasmolysetest wird die Wirksamkeit eines Asthmamedikaments geprüft, indem die Einsekundenkapazität vor und nach Gabe der Substanz bestimmt wird.
Beim inhalativen Provokationstest kann eine Überempfindlichkeit der Bronchien (wie z. B. beim Asthma) nachgewiesen werden, indem der Arzt die Einsekundenkapazität vor und nach Gabe von Acetylcholin oder Metacholin misst. Bei Patienten mit überempfindlichen Bronchien verengen sich die Bronchiolen bereits bei geringen Konzentrationen dieser Wirkstoffe.
Peakflow-Meter. Der Patient bläst schnell und kräftig in das Mundstück eines handlichen mechanischen Geräts, wodurch der Atemspitzenstoß (der Peakflow und damit annäherungsweise auch die Einsekundenkapazität) gemessen wird. Dieser ist bei Asthmakranken vermindert. Mit dem Peakflow-Meter wird überprüft, ob die derzeitige Asthmamedikation für den Patienten ausreicht, und er dient auch zur Verlaufskontrolle der Asthmaerkrankung.
Ganzkörperplethysmografie (Bodyplethysmografie). Mit diesem Verfahren werden der Atemwegswiderstand und das Luftvolumen gemessen, das nach maximaler Ausatmung in der Lunge zurückbleibt (Residualvolumen). Es erhöht sich z. B. dauerhaft durch ein Lungenemphysem und nur vorübergehend bei Asthma, solange die Bronchien verengt sind. Beide Erkrankungen erhöhen den Atemwegswiderstand (pulmonary resistance), d. h. den Widerstand, den der Luftstrom in den Bronchien bei der Atmung überwinden muss. Zur Messung sitzt der Patient in einer geschlossenen Kammer. Über ein Mundstück wird seine Atmung gemessen und auftretende Druck- und Volumenschwankungen werden aufgezeichnet.
Spiegelung und Blutuntersuchung
Bronchoskopie. Mit dem Bronchoskop, einem 8 mm dünnen flexiblen Endoskop, betrachtet der Arzt die Bronchien, entfernt gegebenenfalls mit einer kleinen Zange (die er durch das Bronchoskop einführt) Fremdkörper aus der Lunge und entnimmt Gewebeproben aus verdächtigen Schleimhautbezirken der Lunge. Zur bronchoalveolären Lavage (BAL) spritzt er dabei über einen Spülkatheter in mehreren Etappen Kochsalzlösung in ein Lungensegment und saugt das Spülwasser wieder ab. Diese Lavage wird diagnostisch genutzt, denn im Spülwasser können sich gegebenenfalls Krankheitserreger oder Krebszellen befinden.
Mit der Blutgasanalyse (BGA) werden der Sauerstoff- und Kohlendioxidgehalt des Bluts bestimmt. Sie lässt Rückschlüsse auf den Sättigungsgrad des Bluts mit diesen Gasen zu und gibt Auskunft über den Säure-Basen-Haushalt. Für diese Untersuchung wird arterielles Blut aus der Leiste oder dem Handgelenk genommen. Manchmal genügt auch Blut aus dem Ohrläppchen.
Untersuchung von Kehlkopf und Stimmapparat
Optische Untersuchungen Als erste und einfachste Untersuchung dient häufig die indirekte Kehlkopfspiegelung (indirekte Laryngoskopie). Hierzu muss der Patient die Zunge herausstrecken, die dann vom Untersucher festgehalten wird. Durch das Herausstrecken der Zunge wird der Abstand zwischen der Zunge und der Rachenhinterwand vergrößert, wodurch der Kehlkopfrachen besser einsehbar ist. Dann hält der Arzt einen abgewinkelten Spiegel soweit in den Rachen, dass er gut hineinsehen kann. Bei starkem Würgereflex stellt der Arzt den Rachen mit einem Betäubungsspray (z. B. Xylocain®) ruhig.
Alternativ verwendet der Arzt ein starres oder ein flexibles Endoskop. Das starre Lupenendoskop wird wie der abgewinkelte Spiegel benutzt, das flexible Endoskop wird wie bei der Untersuchung des Nasenrachens über die Nase eingeführt und bis in den Kehlkopfrachen vorgeschoben (Kehlkopfendoskopie).
Da starre Endoskope genauere Untersuchungen ermöglichen, ist es manchmal nötig, zur eindeutigen Beurteilung des Kehlkopfs ein starres Endoskop weit in den Hals einzuführen. Zu dieser direkten Kehlkopfspiegelung (direkte Laryngoskopie, Stützlaryngoskopie) wird der Patient in Vollnarkose auf den Rücken gelegt und sein Kopf nach hinten gestreckt, sodass sich eine fast gerade Linie vom Mund bis zum Kehlkopf bildet – in dieser Position sind auch Eingriffe am Kehlkopf möglich, ohne von außen operieren zu müssen.
Bildgebende Verfahren. Zur Sicherung der Diagnose setzt der Arzt zusätzlich bildgebende Verfahren ein. So dient ein Ultraschall z. B. zur Beurteilung der Lymphknoten, und ein CT oder Kernspin zur detaillierten Darstellung der Weichteilstrukturen (z. B. bei Tumoren oder Abszessen im Hals).
Funktionsprüfungen. Bei Verdacht auf eine gestörte Schwingungsfähigkeit der Stimmlippen führt der Arzt eine Stroboskopie durch, bei der die schnellen Schwingungen der Stimmlippen – wie beim Stroboskop in der Disko – durch einen optischen Trick verlangsamt werden. Der Arzt hält ein Lupenendoskop in den Rachen und beleuchtet den Hals mit schnellen Lichtblitzen, die er über ein Mikrofon am Kehlkopf mit den Schwingungen synchronisiert. So erkennt er bereits winzige Veränderungen an den Stimmlippen.
Bei der Untersuchung des Stimmklangs werden u. a. Stimmeinsatz, Tonhaltedauer, Stimmumfang und Stimmdynamik beurteilt. Die Stimmfeldmessung dient der Bestimmung der maximalen Leistungsfähigkeit des Stimmorgans. Hierbei werden die leisesten bzw. lautesten erzeugbaren Töne in einem geräusch- und reflexionsarmen Raum aufgezeichnet.
Untersuchung von Mund und Rachen
Zur Untersuchung von Mundhöhle und Mundrachen benutzt der HNO-Arzt üblicherweise einen Mundspatel und eine Stirnlampe bzw. einen Stirnspiegel. Damit kann er den Zustand der Schleimhaut, der Zunge und der Gaumenmandeln beurteilen. Bei der indirekten Spiegeluntersuchung des Nasenrachens führt der Arzt einen kleinen abgewinkelten Spiegel durch die Mundhöhle hinter den weichen Gaumen. Hierzu muss er die Zunge mit dem Spatel herunterdrücken, was bei empfindlichen Menschen einen Würgereflex auslöst. Bei Bedarf betäubt der Arzt die Schleimhaut mit einem Spray (z. B. Xylocain®). Lässt sich der Nasenrachen auf diesem Weg nicht ausreichend beurteilen, führt der Arzt ein Endoskop über die Nase ein (Nasenspiegelung) und schiebt es in den Nasenrachen vor (endoskopische Untersuchung des Nasenrachens).
Zur Sicherung der Diagnose kann der Arzt neben den genannten Maßnahmen bildgebende Verfahren wie Ultraschall, CT oder Kernspin einsetzen, sie sind vor allem zur detaillierten Darstellung der Knochen- bzw. Weichteilstrukturen sinnvoll.
Untersuchungen bei Nasenbeschwerden
Am Anfang der fachärztlichen Untersuchung steht eine Befragung des Patienten sowie eine erste äußere Begutachtung der Nase. Häufig erkennt der Arzt hierbei bereits Anzeichen für eine Erkrankung, z. B. deutet ein ständig geöffneter Mund auf eine gestörte Nasenatmung hin. Bei Bedarf tastet der Arzt die Nase zusätzlich mit der Hand ab und prüft, ob sie beweglich (Nasenbeinbruch) oder druckempfindlich ist.
Nasenspiegelung. Anschließend untersucht der Arzt bei der Nasenspiegelung (Rhinoskopie) den Nasenvorhof und die vordere Nasenhaupthöhle. Dazu spreizt er die Nase mithilfe eines Spekulums vorsichtig von innen auf. Je nachdem, ob der Patient den Kopf vor- oder zurückneigt, sieht der Arzt in unterschiedliche Bereiche der vorderen Nase hinein. Zur Beleuchtung benutzt der Arzt oft einen Stirnspiegel oder eine Stirnlampe.
Nasenendoskopie. Eine Beurteilung der hinteren Nasenabschnitte, der Nasennebenhöhlen-Ausführungsgänge und des Nasenrachenraums sind mit einer Nasenendoskopie möglich. Nachdem der Arzt dem Patienten schleimhautabschwellende und/oder betäubende Medikamente eingesprüht hat, schiebt er ein starres oder ein bewegliches Röhrchen in die Nase. Starre Endoskope bieten eine bessere Optik, dafür lassen sich bewegliche Instrumente weiter in die Nase vorschieben und erlauben dem Arzt eine Untersuchung des gesamten Rachens.
Nasendurchflussmessung. Die Nasendurchflussmessung (Rhinomanometrie) erfasst die Luftdurchgängigkeit der Nase. Dabei setzt der Patient eine Maske auf die Nase. Über einen Messfühler wird die Druckdifferenz zwischen Naseneingang und Nasenrachenraum erfasst und grafisch dargestellt. Bei der akustischen Rhinometrie wird die Luftdurchgängigkeit der Nase mit Hilfe von akustischen Reflexionen gemessen.
Riechprüfung. Bei Verdacht auf ein gestörtes Geruchsempfinden bringt eine subjektive Riechprüfung (Olfaktometrie) Aufklärung. Dabei werden verschiedene Riechstoffe getrennt vor beide Nasenlöcher gehalten und der Patient gibt an, was er riecht. Häufig wird ein Standardsatz von bis zu 50 Gerüchen eingesetzt (Sniffing-Sticks-Test), der neben reinen Riechstoffen wie Kaffee oder Vanille auch Stoffe wie Menthol enthält, die zusätzlich sensible Nerven reizen.
Bildgebende Untersuchungsverfahren. Ein Ultraschall der Nasennebenhöhlen ist die einfachste Möglichkeit, die Nasennebenhöhlen zu untersuchen – flüssigkeitsgefüllte Nasennebenhöhlen reflektieren den Schall, luftgefüllte nicht. Mit Ultraschall kann der Arzt z. B. den Verlauf einer Behandlung verfolgen, ohne zu röntgen. Außerdem wird die Technik gerne bei Schwangeren und Kindern eingesetzt.
Röntgen ist vor allem dann zur Untersuchung der Nase nötig, wenn ein Bruch des Nasenbeins oder im Mittelgesicht vermutet wird oder die Nasennebenhöhlen abgebildet werden sollen. Je nachdem, welche Nasennebenhöhlen den Arzt interessieren, neigt der Patient den Kopf für die Nasennebenhöhlen-Übersichtsaufnahme (NNH-Übersicht) nach vorne oder er legt ihn in den Nacken.
Bei bestimmten Erkrankungen der Nasennebenhöhlen (chronische Entzündungen, Brüche der Gesichtsknochen) kann ein CT oder Kernspin notwendig sein, letzteres besonders zur Darstellung und Abgrenzung von Tumoren der Nasennebenhöhlen oder des Nasenrachenraums.
Untersuchungen von Ohr und Gehör
Eine Untersuchung des äußeren Gehörgangs gehört an den Beginn jeder Untersuchung des Ohrs, auch bei Untersuchungen des Hörvermögens. Bei dieser optischen Begutachtung erkennt der HNO-Arzt Entzündungen oder Fremdkörper im Gehörgang und Erkrankungen des Trommelfells. Der früher eingesetzte Stirnspiegel ist längst überholt. Heute benutzen HNO-Ärzte ein spezielles Ohrmikroskop, während praktische Ärzte, Kinderärzte und Internisten das preiswertere, aber weniger genaue Otoskop bevorzugen, das aber auch nur eine eingeschränkte Aussage über den Ohrbefund ermöglicht!
Ein Otoskop besteht aus einer Stablampe mit einem integrierten Ohrtrichter, bei Bedarf schaltet der Arzt zusätzlich eine Lupe vor. Um besser in den Gehörgang sehen zu können, zieht der Arzt bei der Ohrspiegelung (Otoskopie) die Ohrmuschel leicht nach oben und nach hinten, bevor er den Trichter ansetzt.
Mit einem Ohrmikroskop lassen sich die zu untersuchenden Strukturen noch sehr viel genauer beurteilen. Da das Ohrmikroskop an der Wand oder Decke hängt, hat der Arzt die Hände frei und kann z. B. auch kleinere Eingriffe am Trommelfell oder am Gehörgang vornehmen.
Hörprüfungen
Die einfachste Hörprüfung (Hörtest) ist der Test, inwieweit Umgangs- und Flüstersprache verstanden werden. Weitere Informationen gibt die Stimmgabelprüfung. Sie ist zwar nur eingeschränkt aussagefähig, lässt sich aber schnell und überall durchführen. Bei dieser Untersuchung hält der Arzt eine angeschlagene Stimmgabel nacheinander auf die Schädelmitte, den Warzenfortsatz und vor das Ohr des Patienten.
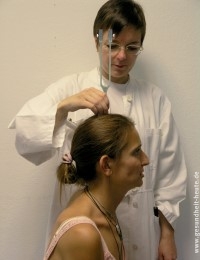
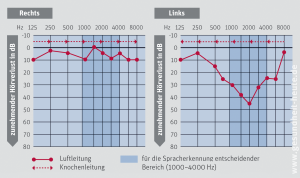
Audiogramme. Die eigentliche Messung des Hörvermögens findet mit elektroakustischen Geräten (Audiometern) in einer schallgedämmten Kammer statt. Die häufigste und wichtigste Hörprüfung ist die Schwellenbestimmung des Tongehörs (Tonaudiogramm), bei der dem Patienten über Kopfhörer Töne verschiedener Höhe vorgespielt werden, die langsam lauter werden. Der Patient gibt an, ab wann er den Ton wahrnimmt. In einem zweiten Durchgang setzt der Arzt eine Schallquelle auf den Warzenfortsatz hinter dem Ohr und überprüft so die Knochenleitung. Daraus kann der Arzt erkennen, ob eine Störung des Gehörgangs oder des Mittelohrs, d. h. eine Schallleitungsschwerhörigkeit vorliegt (der Patient hört über die Knochenleitung besser), oder eine Störung des Innenohrs, d. h. eine Innenohrschwerhörigkeit (der Patient hört in beiden Durchgängen gleich schlecht).
Um die Einschränkung der Kommunikationsfähigkeit einzuschätzen, untersucht der Arzt bei Bedarf zusätzlich das Sprachgehör. Das Sprachaudiogramm misst, wie gut der Patient Wörter in unterschiedlicher Lautstärke versteht. So beurteilt der Arzt z. B., ob der Patient ein Hörgerät braucht.
Objektive Messverfahren. Beide Arten von Audiogrammen haben den Nachteil, dass sie auf Einschätzungen des Patienten beruhen. Bei kleinen Kindern und bei Personen, die nur eingeschränkt an akustischer Kommunikation teilnehmen können, benötigt der Arzt jedoch objektive Messverfahren.
Zu ihnen zählen die otoakustische Emissionen (z. B. transitorisch evozierte otoakustische Emissionen, TEOAE), die z. B. zur Feststellung von Hörstörungen bei Säuglingen und Kleinkindern dienen. Hierzu platziert der Arzt einen Ohrstecker im Gehörgang, der ein kurzes Klicken erzeugt und das aus dem Ohr zurückkommende Echo aufnimmt.
Ein weiteres objektives Untersuchungsverfahren ist die Hirnstammaudiometrie (Elektrische Reaktionsaudiometrie, ERA, BERA), bei der die elektrische Aktivität des Hörnervs wie bei einem EEG abgeleitet wird. Auch dieses Verfahren wird bevorzugt in der frühkindlichen Hördiagnostik, aber auch bei bestimmten Fragestellungen im Erwachsenenalter eingesetzt, z. B. um einen Tumor am Hörnerv auszuschließen.







